Лучшие средства от лишая
Содержание:
- Гели против стригущего лишая
- Причины питириаза
- Срок и условия хранения, меры предосторожности
- Методы лечения хронического стригущего лишая
- Лечение цветного лишая
- Какое средство от лишая лучше купить
- Часто задаваемые вопросы
- Опоясывающий герпес: симптомы и лечение
- Способ применения
- Симптомы и течение генитального герпеса
- Люминисцентное исследование
- Розовый лишай
- Симптомы отрубевидного лишая
- Местное лечение стригущего лишая
- Механизм действия и терапевтическая эффективность
- Отрубевидный лишай при беременности
- Основные этапы лечебной терапии лишая
Гели против стригущего лишая
Лекарственные препараты в форме гелей быстро впитываются в кожу, не оставляют на ней следов и не пачкают белье. Такие препараты в своем составе содержат высокие концентрации лекарств, способные эффективно уничтожить грибы, спровоцировавшие заболевание. Пациентам со стригущим лишаем могут назначить наносить на кожу в течение 3-4 недель экзифин 1% или микогель-КМП. Кстати, оба препараты действуют как на грибы, так и на бактерии. Чтобы препараты лучше впитывались в кожу, ее нужно предварительно очистить от ороговевшего эпидермиса с помощью нанесения молочной или салициловой кислоты. Также обработанный участок нужно продезинфицировать йодом, чтобы оставшиеся грибы не спровоцировали рецидив болезни.
Причины питириаза
Несмотря на то, что болезнь Жибера встречается очень часто, механизм заболевания изучен не до конца. Предполагают, что первоначальную роль играют следующие факторы:
- Воздействие вирусов (герпевирус 7типа и пр.), бактерий и других инфекционных агентов. Это подтверждается тестами, доказывающими присутствие в организме возбудителей. Очень часто кожное заболевание появляется на фоне гриппа, ОРЗ и других инфекций.
- Присоединение аллергических реакций.
- Укусы клопов, вшей и других кровососущих насекомых.
- Сниженная иммунная защита.
- Частые переохлаждения и стрессы.
- Нарушение ЖКТ-функций и обмена веществ.
- Введение вакцин.
Срок и условия хранения, меры предосторожности
Ветеринарный препарат допускается хранить в течение 24 месяцев при соблюдении таких условий:
- неповрежденная заводская упаковка;
- защита от попадания прямых лучей солнца;
- температура воздуха от 0 до 25 градусов.
Препарат не должен храниться совместно с пищевыми продуктами или кормами для животных, а также в местах, доступных для детей.
Содержимое вскрытого флакона допускается использовать в течение 30 дней.
При работе с раствором следует соблюдать ряд правил:
- избегать попадания в глаза и на слизистые (это касается и питомца), проявлять особую аккуратность при обработке мордочки;
- все манипуляции производить в перчатках;
- по завершении процедуры тщательно мыть руки с мылом.
Методы лечения хронического стригущего лишая
Терапия хронического стригущего лишая предусматривает прием противогрибкового препарата гризеофульвина, местное лечение, а также прием препаратов, устраняющих предрасполагающие факторы (витамины, гормоны, средства для улучшения микроциркуляции и укрепления сосудов, иммуномодуляторы). Дозировка гризеофульвина и продолжительность терапии им аналогичны тем, которые назначаются при поверхностном стригущем лишае.
Что касается местной терапии, то она также идентична той, что применяется при стригущем лишае (утром наносить раствор йода, а вечером серно-салициловую или серно-дегтярную мазь). Зачастую хронический стригущий лишай лечится легко, однако случаются рецидивы заболевания, терапия которых требует прохождения курса противогрибкового лечения. Хронический стригущий лишай часто поражает ногтевую пластину, которую затем нужно частично или полностью удалить. Терапия хронического лишая на ногтях осуществляется методом отслойки, способом Аравийского или Андриасяна.
Метод отслойки ногтя предусматривает наложение повязок с салицилово-молочной либо бензойной мазью. Накладывают такие мази на ноготь дважды, каждый раз оставляя на два дня. После на ногтевую пластину накладывают еще на двое суток салициловый вазелин. Затем размягченную ногтевую пластину аккуратно соскабливают скальпелем. Если не получится удалить весь ноготь, в таком случае процедуру повторяют, а после ее завершения снова пробуют соскабливать размягчившийся ноготь. Так же осуществляется удаление роговых отложений на ногте. На следующем этапе свободное ложе ногтя обрабатывают раствором йода. По окончанию курса терапии нужно сделать перерыв на пару дней, а затем проводят курс терапии повторно. Подобные курсы терапии стригущего лишая грибка ногтя необходимо выполнить трижды.
Метод Аравийского состоит в применении мази, в состав которой входят в равном количестве калий йодида и ланолин. Эту мазь накладывают на ногтевую пластинку в течение десяти дней, чтобы хорошо ее размягчить. После мягкий ноготь полностью удаляют, а ногтевое ложе ежедневно обрабатывают мазью Аравийского, в которую добавляют 2%-й раствор йода. Накладывать мазь на ноготь можно несколько раз в день.
Метод Андриасяна предусматривает удаление ногтя при помощи онихолизина, содержащего в своем составе 15% сернистого бария. Сначала онихолизин разбавляют водой до получения однородной кашицы, после чего накладывают на ноготь. Через полчаса онихолизин хорошо смывают водой, а размягченный слой ногтя соскабливают с помощью скальпеля. Нанесение онихолизина с последующим соскабливанием размягченной части ногтя осуществляют до полного удаления ногтевой пластины. На освободившееся ложе накладывают мазь, в которую входят резорцин, салициловая и бензойная кислоты, вазелин. Затем поверх мази накладывают марлевую повязку, которую оставляют на 2 суток. Всего за время терапии нужно будет наложить три повязки подряд, заменяя одну на другую. После того, как врач снимет третью повязку, на ногтевое ложе накладывают салициловый вазелин на три дня.
Хирургическое удаление ногтя предусматривает его предварительную обработку содой. Для этой цели сначала готовят содовую ванночку (2 чайных ложки соды на 200 мл воды). Затем пораженный лишаем ноготь погружают в ванночку
По мере размягчения ногтевой пластины, ее осторожно соскабливают скальпелем. После удаления ногтя на ногтевое ложе накладывают салицилово-молочную мазь и обрабатывают его раствором йода
Лечение цветного лишая
Лечение назначается и проводится под контролем врача-дерматолога.
При лечении цветного лишая обязательно назначаются противогрибковые препараты, направленные на уничтожение дрожжеподобного грибка. Противогрибковые препараты могут быть в виде кремов, мазей, растворов или таблеток.
Противогрибковые средства содержат в своем составе действующие вещества:
- кетоконазол;
- сертаконазол;
- тербинафин (для цветного лишая таблетированные формы не эффективны!);
- клотримазол.
Кратность обработок и лекарственную форму определяет дерматолог.
Больному требуется длительное применение противогрибковых средств. Минимальный срок применения наружных препаратов — 7-14 дней, однако в большинстве случаев требуется более длительная терапия.
Таблетированные формы назначаются только при неэффективности местной терапии, либо при выраженных проявлениях цветного лишая.
Также применяются для достижения терапевтического воздействия препараты, содержащие цинк — он способствует скорейшему заживлению и восстановлению кожных покровов.
Длительность терапии определяется врачом-дерматологом.
Из осложнений возможно только присоединение вторичной бактериальной инфекции, при которой назначаются антибактериальные препараты.
Какое средство от лишая лучше купить
Выбор препарата зависит от вида, тяжести патологии, возраста человека. Детский лишай проще лечить наружными средствами, ведь не каждый ребенок согласен пить таблетки. Вариант со спреями в таком возрасте отпадает, они разрешены только с 12 лет. Лечение мазями часто используют при легкой степени патологии, в тяжелых случаях их применяют в комплексе с таблетками. Спреи выбирают пациенты, для которых важна быстрая впитываемость средства. Следующие рекомендации помогут облегчить выбор медикамента:
- Лучший препарат при лечении опоясывающего лишая у взрослых и детей – Ацикловир;
- Самый безопасный состав – Гистан;
- Недорогое, но эффективное средство – Серно-дегтярная мазь;
- Широкий спектр действия – Клотримазол;
- Лучшая мазь от лишая у детей – Микосептин;
- Самый удобный вариант лечения – Тербинафин;
- Лучшее лекарство при стригущем лишае – Гризеофульвин.
Каждое средство обладает своими плюсами и минусами. Чем лечить лишай у детей, взрослых определяет врач после получения результатов диагностики. Все его рекомендации нужно соблюдать неукоснительно.
Часто задаваемые вопросы
Как подготовиться к взятию соскоба?
Для того, чтобы анализы были достоверными, важно придерживаться следующих правил:
- За сутки до анализа стоит воздержаться от любых гигиенических процедур с использованием антибактериальных и дезинфицирующих растворов.
- Не наносить на пораженные участки противогрибковые препараты, они способны исказить результаты.
- Не покрывать ногти лаком, если с них будет браться соскоб.
- Откажитесь от ухаживающей, декоративной и лечебной косметики, если предстоит исследование на демодекс, методом взятия частичек кожи с лица.
Сколько раз нужно сдать анализ?
Микотические поражения кожи, ногтей или волос доставляют большой дискомфорт. Чтобы вылечиться, нужно правильно поставить диагноз и определить стадию заболевания. Обычно, соскоб с кожи или с ногтя проводят только один раз. Результат исследования позволяет точно установить, есть грибки или нет.По решению врача-дерматолога, анализ может проводиться повторно. Это необходимо, когда у пациента обширная площадь поражения или сложный тип заболевания. Повторная диагностика позволяет подобрать более эффективное лечение.
Что делать после процедуры соскоба?
Как правило, забор материала осуществляется по назначению врача. Согласно статистике, грибок обнаруживается примерно у 50% пациентов. Если ваш анализ оказался положительным, то необходимо снова обратиться к врачу-дерматологу для консультации и последующего лечения. При грибковом поражении ресниц обязательно запишитесь на прием к и сообщите об инфекционном поражении глаз.
Каких возбудителей можно обнаружить при соскобе?
Врачом-лаборантом проводится развернутый анализ. Присутствие в соскобе ветвящихся пучков мицелия и грибных спор подтверждает наличие онихомикоза, микозного поражения стоп, гладкой кожи, паховой области и пр. Короткие нити мицелия удается обнаружить при наличии отрубевидного лишая. После того как в соскобе ногтя или кожи выявлены мицелии гриба, проводят дополнительные исследования с целью установить тип возбудителя и его чувствительность к противогрибковым препаратам.
Опоясывающий герпес: симптомы и лечение
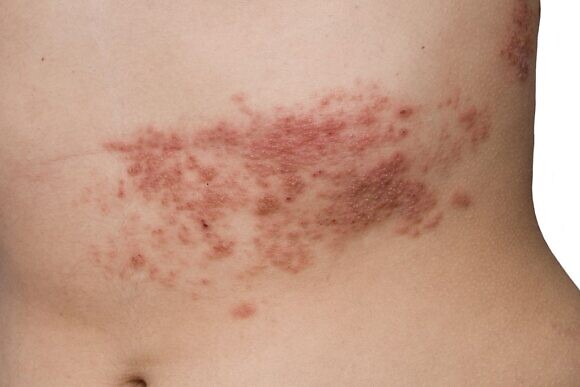
В отличие от ветряной оспы, при опоясывающем лишае не наблюдается резких вспышек заболеваемости, как в детских коллективах, также отсутствует и сезонная зависимость. Хотя некоторые ученые отмечают, что ОГ чаще встречается в теплое время года и поздней осенью. Тяжесть течения заболевания зависит от возраста. Дети, которые тоже болеют опоясывающим лишаем после перенесенной ветрянки, а также лица молодого возраста обычно переносят болезнь более благоприятно, чем пожилые люди.
Среди основных симптомов опоясывающего герпеса – кожные проявления и неврологические расстройства. Большинство инфицированных сталкивается с общеинфекционными клиническими признаками, которые проявляются в виде повышения температуры тела, головной и мышечной боли, тошноты, слабости, увеличения регионарных лимфатических узлов. Интенсивность проявления этих симптомов варьируется у каждого пациента. Продолжительность начального периода составляет примерно четыре-пять дней.
Клинические признаки ОГ могут быть похожими на плеврит, невралгию тройничного нерва и даже синдром острого живота, например, аппендицит, который требует немедленной помощи специалиста. Поэтому при общем плохом самочувствии и появлении на коже высыпаний любой природы необходимо сразу же обратиться к врачу.
В месте высыпаний перед появлением сыпи могут ощущаться легкие зуд и жжение. Потом на коже появляются розовые пятна круглой или неправильной формы, которые не склонны к слиянию, они отечные и немного приподнятые над поверхностью кожи. Затем на коже появляются везикулы с жидким серозным содержимым. Через несколько дней пузырьки подсыхают, на их месте появляются серозные корки, которые со временем отпадают и на их месте появляются пигментированные участки кожи. При правильном лечении снижается температура тела и исчезают симптомы общей интоксикации организма.
Способ применения
При выборе типа упаковки следует учесть, что:
- пластиковые флаконы с капельницей позволяют, как непосредственно капать препарат (если очаг поражения точечный или труднодоступный), так и применять тампон;
- флаконы из стекла не предполагают непосредственного нанесения и подходят (в силу дозировок) при незначительной зоне поражении либо небольшом размере животного;
- спрей уместно приобретать при обширных зонах поражения и/или большом размере животного. Обрабатывать при помощи распылителя мордочку или уши нельзя (есть риск повреждения слизистых) – следует предварительно смочить в растворе тампон.
Ватно-марлевый тампон можно купить в аптеке или изготовить самостоятельно, обернув шарик ваты стерильным бинтом.
Алгоритм нанесения препарата следующий:
Создать условия для контакта раствора с кожей – часто для этого требуется состричь шерсть. Данный пункт следует уточнить у врача.
Нанести средство на пораженный участок тонким слоем
Обработка производится от края к центральной части, при этом нужно захватывать до 1 см здорового кожного покрова.
Осторожно, стараясь не травмировать воспаленную кожу, втереть жидкость для улучшения впитывания
Особенно это важно при использовании спрея или капельницы.
Надеть на животное воротник или намордник для предотвращения слизывания – минимум на 15–20 минут. Если постоянный контроль невозможен, желательно использовать воротник дольше или в течение всего курса лечения.
Типовая схема лечения – 1–2 обработки в сутки. Максимальная длительность курса – 15 дней (как правило, для лечения лишая достаточно 7–10 дней). При пропуске очередной процедуры терапию продолжают без изменения схемы.
Прекращать лечение можно после устранения грибка, подтвержденного отрицательным результатом микроскопического соскоба. Через 1 месяц необходимо провести вторичный анализ – чтобы исключить появление рецидива.
На протяжении курса лечения питомца не рекомендуется:
- купать или мыть;
- допускать к детям и/или другим животным, живущим в квартире.
При выявлении грибковой инфекции следует дополнительно:
- продезинфицировать или заменить новыми игрушки, расчески, коврик или домик питомца;
- проверить на наличие заражения других животных, проживающих в доме. Если результат отрицательный, допускается для профилактики вымыть их с противомикробным шампунем;
- осуществить дома полную дезинфекцию, включая обработку текстиля и мягкой мебели.
Симптомы и течение генитального герпеса
Первичное инфицирование вирусом простого герпеса (первый эпизод) может не выражаться никакой клинической симптоматикой. Вирус сохраняется в нервных клетках в «спящем» состоянии.
При обострении и участии предрасполагающих факторов вирус покидает нервные клетки и распространяется по нервным окончаниям, поражая участки кожи и слизистых оболочек. Так наступает рецидив симптомов генитального герпеса.
Cимптомы генитального герпеса (при обострении)
- Недомогание.
- Умеренная лихорадка.
- Жжение и боль в области гениталий и /или заднего прохода.
- Образование болезненных пузырьков с прозрачным содержимым в аногенитальной области (помутнение содержимого пузырьков через несколько дней, разрыв с образованием язвочек, которые покрываются корочками, затем заживают).
- Увеличение лимфоузлов паховой области.
- Боль при мочеиспускании, особенно у женщин (неспецифический признак).
- Поражение влагалища, шейки и полости матки, яичников, уретры, мочевого пузыря у женщин – в ряде случаев.
- Поражение уретры, мочевого пузыря, простаты, яичек у мужчин – в ряде случаев.
В подавляющем большинстве случаев никаких симптомов при заражении вирусом герпеса люди не замечают. Согласным данным медицинской статистики, 8 из 10 человек с вирусом простого герпеса II типа, не знают, что они заражены – вирус у них может сохраняться в «спящем» состоянии в нервном узле, иннервирующем половые органы. Такие люди являются носителями вируса и с большой долей вероятности могут заразить при половом контакте своих партнеров.
Выраженность клинической симптоматики у различных людей может быть индивидуальна – в зависимости от состояния иммунной системы, степени поражения вирусом, наличия других инфекционных заболеваний, возраста, предрасполагающих к возникновению вируса факторов и др.
Инфицированный человек может нормально переносить течение заболевания, а может жаловаться на болезненные пузырьки на генитальной зоне и в области промежности. С момента первого инфицирования проходит приблизительно 2-3 недели, пока заболевание не переходит в рецидивирующую стадию. При повторениях рецидивов генитального герпеса специалисты рекомендуют проведение профилактического антивирусного лечения.
Рецидивы генитального герпеса протекают менее выражено, менее тяжело по сравнению с первичным инфицированием. Ряд симптомов (таких, как лихорадка, недомогание) могут вообще отсутствовать. Рецидив генитального герпеса можно распознать по ощущению легкого покалывания или зуда в области половых органов.
Среднее число возникновения рецидивов генитального герпеса колеблется от 2-3 до 5-6 в течение первых 2 лет после первого эпизода, однако число это вариабельно, может изменяться в зависимости от состояния иммунитета и других факторов.
Люминисцентное исследование
В 1925 г. Margaret и Deveze обнаружили, что волосы, пораженные некоторыми дерматофитами, дают характерное свечение в ультрафиолетовых лучах, пропущенных через фильтр Byда. Стекло Byда состоит из сульфата бария, содержит около 9% окиси никеля; оно пропускает лучи длиной 365 нм. В качестве источника ультрафиолетовых лучей можно использовать различные приборы. Природа свечения точно не установлена. Волос продолжает светиться после гибели гриба и после попыток экстрагировать флюоресцирующий материал горячей водой или холодным раствором бромида натрия. Интенсивность и характер свечения зависят от рН раствора. Полагают, что флюоресцирующая субстанция появляется в процессе взаимодействия гриба и растущего волоса.
Свечение в ультрафиолетовых лучах, пропущенных через фильтр Вуда, характерно только для волос, пораженных грибами рода Microsporum (M. canis, M. audouinii, M. ferrugineum, M. distortium, изредка M. gypseum и M. nanum), a также Trichophyton schonleinii. Волосы, пораженные микроспорумами, особенно M. canis и M. audouinii, дают наиболее яркое свечение; волосы, пораженные Т. schonleinii, имеют тусклую зеленоватую флюоресценцию.
Свечение наблюдается только в полностью пораженных грибом волосах. Его может не быть в свежих очагах поражения. В этих случаях следует эпилировать волосы из краевой, наиболее активной зоны, и свечение можно обнаружить в корневой части волос.
Люминесцентный метод можно использовать как для диагностики и контроля за эффективностью лечения у отдельных больных, так и в эпидемиологических очагах. Компактные передвижные установки удобны для обследования контактных людей в школах, детских садах и т. п.
Люминесцентное обследование необходимо производить в затемненной комнате, очаги поражения должны быть предварительно очищены от корок, остатков мази и т. п. Люминесцентный метод можно использовать для диагностики отрубевидного лишая, особенно при локализации очагов поражения на волосистой части головы. Очаги поражения при этом заболевании имеют красновато-желтое или бурое свечение. Это свечение, однако, не является строго специфичным, так как может наблюдаться при наличии перхоти на волосистой части головы и даже у здоровых людей в области устьев волосяных фолликулов на лице и верхней части туловища. Выявленные с помощью люминесцентного метода пораженные волосы должны обязательно подвергаться микроскопическому исследованию.
Розовый лишай
Розовый лишай — это заболевание, имеющее инфекционно-аллергическую природу. Оно встречается среди пациентов всех возрастов и половой принадлежности. Характерным симптомом заболевания является появление на кожном покрове круглых пятен розового цвета, их поверхность может шелушиться.
Чаще всего пятна появляются на коже спины, но могут быть распространены и по всему телу. Заболевание не отличается высокой заразностью, поэтому вспышки заболевания даже внутри семьи — довольно редкое явление. Заразиться розовым лишаем можно через пользование общими предметами и принадлежностями для ванны или бани. Спровоцировать заражение могут ослабленный иммунитет или респираторные инфекции, вызванные вирусом.
Для розового лишая характерна сезонность: особенно он активен весной и осенью. Судя по тому, что развивается стойкость к повторному заражению, можно уверенно сказать, что организм больного вырабатывает иммунитет к заболеванию.
Розовый лишай начинается с появления круглого пятна, размер которого не превышает трех сантиметров в диаметре. Это единичное образование еще называется материнским, его центральная часть желтеет, морщинится и шелушится на второй или третий день после появления, а через неделю на теле пациента возникает множество других высыпаний, меньших по размеру и располагающихся по линиям максимальной эластичности кожи (линии Лангера). В центре каждого лишая с течением времени образуется шелушение, а контур будет очерчивать красная кайма. Сыпь не склонна к слиянию и не сопровождается зудом или ощущением покалывания.
Длительность протекания розового лишая может быть увеличена из-за назначения неправильного лечения, постоянных контактов с водой, интенсивного потоотделения. Само по себе заболевание может излечиваться самостоятельно, без применения терапии. При адекватном лечении розовый лишай полностью уходит в среднем за два месяца. Во время лечения пациентам рекомендуется защищать кожу от солнечного излучения, не носить синтетических тканей. Рекомендуется также использование мазей антибактериального и противогрибкового действия, помогающих купировать симптомы лишая. Применяются растворы — бактерицидные и травяные, положительно влияющие на процесс лечения розового лишая и часто оказывающиеся достаточными для полного исцеления пациента.
Симптомы отрубевидного лишая
| Симптом | Проявление | Описание |
| Розовые пятна | В области устьев волосяных фолликул образуются жёлто-розовые пятна, которые постепенно увеличиваются в размерах и сливаются между собой. Могут занимать участки кожи значительных размеров. Появляются преимущественно на коже груди, спины, живота, шеи, волосистой части головы. Не наблюдаются на ладонях, подошвах и слизистых оболочках. Пятно располагаются на коже ассиметрично. | |
| Коричневый окрас | Появившиеся розовые пятна постепенно меняют окрас, становясь красными, темновато-бурыми и, наконец, коричневыми. Поэтому отрубевидный лишай часто называют разноцветным. Данные пятна различаются по размеру, имеют свойство сливаться и обладают мелко фестончатыми очертаниями. | |
| Шелушение | Появление пятен часто сопровождается их лёгким мелко пластинчатым отрубевидным шелушением, легко выявляемым при поскабливании. Отсюда произошло название «отрубевидный» лишай. Шелушение пятен часто называют симптомом «стружки». Появление данного симптома связано с разрыхлением грибком чешуек рогового слоя. | |
| Лёгкий зуд | Обычно пятна не вызывают беспокойства, но в некоторых случаях всё же могут сопровождаться лёгким незначительным зудом. | |
| Отсутствие загара | Места, где ранее располагались пятна отрубевидного лишая, не загорают, оставаясь светлее, чем окружающие непоражённые участки кожи. На коже они выглядят как белые пятна. Связан данный симптом с нарушением функционирования меланоцитов (клеток, содержащих пигмент), возникающим под действием патогенного грибка. В результате такие пятна на длительное время остаются депигментированными. Это явление называется псевдолейкодерма. |
Кроме описанной выше классической формы отрубевидного лишая (пятнисто-шелушащаяся форма), некоторые авторы выделяют также фолликулярную и инвертную формы.Фолликулярная форма часто выражается в виде появления папул до 3 мм в диаметре в области волосяных фолликул. Самое часто расположение этих высыпаний – кожа спины, груди и конечностей. Часто появление папул сопровождается зудом. Эта форма заболевания развивается обычно при сахарном диабете, длительном лечении антибиотиками или стероидными препаратами.Инвертная форма характеризуется расположением очагов поражения в складках кожи. Проявлениями данной формы обычно являются покраснение, шелушение и незначительный зуд. Пятна в области волосистой части головы бывает сложно выявить. В связи с этим в клинике часто используется люминесцентная лампа Вуда, под которой поражённые участки приобретают специфическое окрашивание. При стёртой форме заболевания этот метод диагностики приобретает весомую роль, так как в некоторых случаях волосистая часть головы – единственный поражённый участок кожи. Течение отрубевидного лишая обычно длительное, может составлять месяцы, и даже годы. Характерны для этой болезни частые рецидивы, в условиях тропического климата проявления болезни значительно обширнее и более выражены. В редких случаях отрубевидный лишай сопровождается поражением внутренних органов. В условиях солнечного загара очаги заживают быстрее.Диагноз устанавливается:
- На основании клинической картины – наличие классических симптомов отрубевидного лишая;
- При обнаружении симптома Бенье – при поскабливании пятен предметным стеклом поражённые чешуйки отслаиваются из-за разрыхления рогового слоя эпидермиса в области поражённых участков;
- После обследования волосистой части головы под лампой Вуда – важный этап дианостики при стёртых формах;
- При микроскопическом исследовании поражённых чешуек с выявлением колоний грибка – возбудителя;
- Иногда применяется проба йодом – при окрашивании йодом поражённых участков кожи, их цвет значительно интенсивнее соседних здоровых участков, это связано с тем, что разрыхлённый роговой слой эпидермиса впитывает йод гораздо лучше плотного здорового рогового слоя.
Местное лечение стригущего лишая
Помимо приема внутрь противогрибковых препаратов, терапия стригущего лишая предусматривает местную обработку очагов поражения. Желательно каждое утро обрабатывать воспаленные участки кожи 3–5%-м раствором йода. Перед сном очаги обрабатывают серно-салициловой кислотой или раствором чистой салициловой кислоты, серно-дегтярной мазью или 10%-й осажденной серой. Местная терапия также рекомендована в случае, если по каким-то показаниям пациенту нельзя назначить прием гризеофульвина.
Для этого удаляют волосы с очага воспаления с помощью 4%-го эпилинового пластыря или рентгеноэпиляции (перед облучением показано сбрить волосы или коротко (не длиннее 2 см) их остричь. Затем врач с помощью масляных повязок удаляет все корочки и специальными препаратами подсушивает гнойники. На следующем этапе происходит облучение — взрослым рекомендована вся доза рентгеновской эпиляции, а детям ее разделение на 2, 3 или 4 равные части. После процедуры волосы полностью выпадают через 2-3 недели. Только после удаления всех волос врач переходит к наружному лечению заболевания.
Механизм действия и терапевтическая эффективность
При местном нанесении молекулы активных веществ накапливаются в роговом слое кожи, волосяных сумках, сальных железах. Терапевтический эффект достигается за счет действия основных компонентов:
- тербинафин – в зависимости от концентрации проявляет фунгицидный или фунгистатический эффект. Благодаря высокой липофильности молекулы тербинафина накапливаются в роговом слое дермы, волосяных фолликулах, сальных железах. При местном применении в системный кровоток препарат проникает в незначительной степени. Вещество вызывает накопление в клетках болезнетворных микроорганизмов вредных соединений и гибель грибков;
- тиабендазол – активен в отношении дерматофитов. Механизм действия заключается в нарушении синтеза в грибковых клетках питательных веществ и разрушении клеточной стенки. Вещество уничтожает грибки и препятствует их размножению.
- метронидазол – эффективно уничтожает бактерии. В состав включен для предотвращения вторичных инфекций кожи при язвах и расчесах;
- дексаметазон – синтетическое гормональное лекарственное средство, оказывающее противовоспалительное и противоаллергическое действие. Снимает повышенную чувствительность организма к аллергии, подавляя избыточную иммунную реакцию (в данном случае кожную) и снижает риск грубого рубцевания поврежденных зон. Механизм действия заключается в подавлении активности различных разрушающих тканей ферментов и медиаторов воспаления;
- лидокаин – местный анестетик, блокирует проведение болевого импульса по волокнам нервов в головной мозг.
Вспомогательные вещества в составе способствуют лучшему всасыванию активных компонентов, а также обладают заживляющим и дезинфицирующим действием.
При соблюдении правил инструкции лекарство:
- не оказывает токсичного и раздражающего действия;
- не способствует возникновению аллергии;
- не имеет отравляющего или мутагенного влияния на плод.
Отрубевидный лишай при беременности
Во время беременности у женщин могут появляться различные заболевания, в том числе и кожные воспаления. Причинами появления лишая, как и многих недугов, у беременных часто являются снижение иммунитета или гормональные перестройки.
Как правило, отрубевидный лишай при беременности не лечат либо назначают щадящий курс с тщательно подобранными компонентами, чтобы не нанести вред плоду, но улучшить качество жизни будущей мамы. Лечение всегда строго индивидуально.
Отрубевидный лишай у детей
Это распространенное заболевание у детей. Поражает, как правило, волосистую часть головы, но может появиться и на лице и на теле. Маленьким детям и подросткам, так же как и беременным, лечение может быть назначено только наружное (в особо сложных случаях возможно применение лекарственных средств и препаратов). Родителям зараженных детей необходимо следить за гигиеной ребенка и не давать малышу расчесывать пятна, чтобы не допустить распространения болезни и не создать благоприятный фон для возникновения других болезней.
Чем опасен солнечный лишай? Заразен ли отрубевидный лишай или нет?
Если заболевание не имеет осложнений и не протекает параллельно с другими заболеваниями, то оно не несет опасности для здоровья человека, кроме упомянутого выше психологического дискомфорта, особенно если пятна появляются на лице.
Заболевание можно назвать условно заразным, поскольку грибок (возбудитель) кожного воспаления присутствует на коже любого человека (является частью микрофлоры) или может передаться от человека к человеку, но само заболевание возникнет только в случае внешнего «раздражителя».
Заражение возможно:
- при личных контактах;
- через предметы личного пользования и гигиены;
- в общественных раздевалках или примерочных кабинках.
Чем и как лечить отрубевидный лишай у человека (цветной, разноцветный и т.д.)?
При обнаружении у себя признаков данного заболевания важно вспомнить три простых правила:
- не заниматься самолечением, потому что неправильно подобранное лекарство может только ухудшить состояние;
- не ждать, пока все пройдет само собой (у заболевания волнообразный характер, то есть оно может повторяться с разной периодичностью и не всегда возвращаться в легкой форме);
- не использовать сомнительные, подсказанные кем-то или самостоятельно выбранные средства от разноцветного лишая.
Обратиться к врачу – это верный способ не только вылечиться, но и укрепить иммунитет, а также избавиться от надоевшего эстетического дефекта кожи, который приносит психологический дискомфорт.
Основные этапы лечебной терапии лишая
Лечение лишая и удаление грибка, который поражает кожные покровы, проводится с помощью назначения следующих медицинских мероприятий:
- обработка участков, которые поразил цветной лишай, специальными растворами, кремами или мазями для удаления внешних проявлений инфекции;
- прием противогрибковых препаратов с целью избавления от возбудителя заболевания;
- назначение антибиотиков при возникновении рецидива инфекции.
Лечение цветных лишаев кожи проводится в основном следующими специальными растворами:
- салициловый спирт для обновления кожного покрова за счет шелушения;
- резорциновый спирт — растворяет роговые чешуйки;
- серные мази;
- мазь Вилькинсона;
- шампунь Низорал — как средство гигиены для всего тела, которое необходимо выдерживать на коже в течение 5 минут;
- средства триазолового ряда — Флуконозол, Кетоконазол, Сертаконозол;
- лосьоны с ромашкой, зверобоем, белой чемерицей или душистой рутой;
- антимикотические средства — Бифоназол, Микоспор, Бифосин, Миконазол.
Данные препараты применяются в течение 14 дней. Наносятся на кожу 2-3 раза в день. При необходимости курс повторяют, но назначаются средства, содержащие другое активное вещество для воздействия на лишай. Дерматолог может порекомендовать несколько препаратов, которые необходимо наносить последовательно (сначала использовать тюбик одного препарата, затем другой). При наличии побочных эффектов от кремов на основе азолов, стоит произвести замену на препараты с другим действующим веществом (например с цинком).
Лечение цветных лишаев подразумевает прием противогрибковых препаратов, которые назначаются для сокращения сроков борьбы с возбудителем заболевания, а также для предотвращения рецидивов. Препараты данной группы применяются в течение двух недель.
Лечение дерматологом цветного пятна, которое образовалось на коже пациента в результате воздействие грибка Malassezia furfur и Pityrosporum orbiculare, заключается в подборе противогрибковых препаратов:
- Клотримазол;
- Орунгал;
- Ламизил;
- Тербинафил;
- Нистатин;
- Микозарал;
- Ирунин;
- Димфлюкан;
- Флуконазол;
- Гризеофульвин;
- Кестин;
- Скин-кап;
- Румикоз.
Чтобы терапевтические назначения оказали воздействие на лишай дерматолог перед выбором препарата внимательно изучает наличие хронических заболеваний у пациента, так как лекарства имеют ряд противопоказаний. При этом врач проводит подробную консультацию о необходимости соблюдать меры профилактики и рассказывает об ограничениях при приеме пищи и напитков в период применения таблеток.
При развитии рецидива заболевания или наличии запущенных форм назначают препарат Неотигазон, который нормализует работу клеток эпидермиса. Дерматолог может назначить противотуберкулезный препарат Циклосерин для регуляции пигментации кожи.
Внимание! Данная статья размещена исключительно в ознакомительных целях и ни при каких обстоятельствах не является научным материалом или медицинским советом и не может служить заменой очной консультации с профессиональным врачом. За диагностикой, постановкой диагноза и назначением лечения обращайтесь к квалифицированным врачам!. Количество прочтений: 14691
Количество прочтений: 14691